Die Zahlen des aktuellen Welt-Alzheimer-Reports sind Furcht einflössend: 50 Millionen Menschen seien inzwischen von Demenz betroffen. Im Jahr 2050 sollen es 132 Millionen sein, schreiben die Autoren der Organisation Alzheimers’s Disease International (ADI). Das Leiden habe vor allem eine Ursache: die Alzheimer-Krankheit.
Kein Wunder also, dass sich Betroffene wie Gesunde weltweit nach einer Therapie sehnen, mit der sich der fatale Verfall des Geistes endlich aufhalten, verhindern oder gar heilen lässt. Zwar arbeiten Unternehmen wie Pfizer, Eli Lilly, AstraZeneca, Novartis, Merck & Co (MSD) seit vielen Jahren mit Hochdruck an der Entwicklung eines wirksamen Alzheimer-Medikaments und haben Milliarden in diesem Bereich investiert.
Allein zwischen 2002 und 2012 führten Pharmafirmen gemeinsam mit Forschern an Universitäten weltweit mehr als 400 klinische Studienmit 244 Testmedikamenten durch. Tausende Patienten und Gesunde haben freiwillig mitgemacht. Und schon oft schien eine Heilung zum Greifen nah. Mal sollte eine Impfung den Durchbruch bringen, mal ein Cholesterinsenker.
Doch der oft angekündigte Durchbruch erfolgte nicht. Stattdessen wurde Projekt um Projekt gestoppt, weil die Substanzen keinen Effekt bewirkten oder aber, weil die Nebenwirkungen zu gross waren.
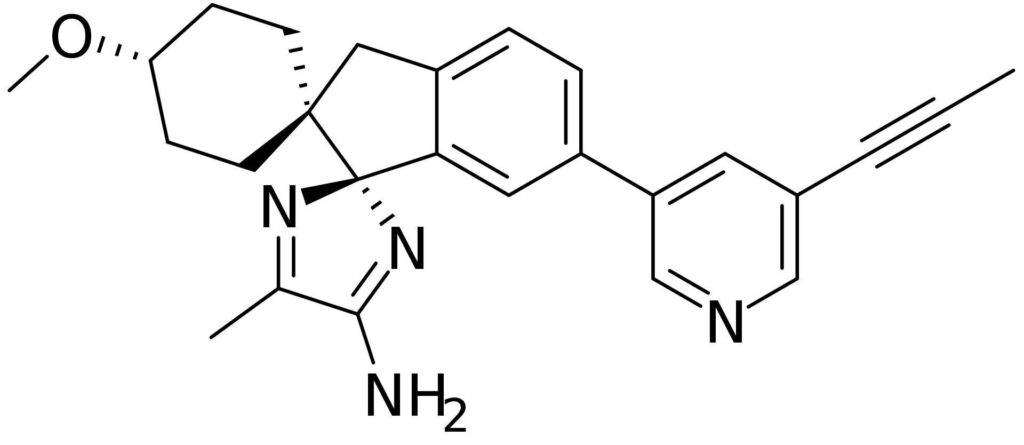
Auch in diesem Jahr sind wieder drei grössere Alzheimer-Projekte gescheitert. Erst traf es im Februar den US-Konzern MSD mit seinem Wirkstoffkandidaten Verubecestat. Im Mai musste Johnson & Johnson (J&J) die Arbeiten an seinem Hoffnungsträger Atabecestat einstellen.

Kurz darauf folgte der britische Konzern AstraZeneca mit seinem US-Partner Eli Lilly. Begründung: Man habe sich entschieden, die klinische Studie mit dem Wirkstoff Lanabecestat nicht fortzusetzen, nachdem ein unabhängiges Prüfungskomittee zu dem Schluss kam, dass sie keine Aussicht auf Erfolg mehr habe.
Anfang des Jahres versetzte der US-Konzern Pfizer der ganzen Branche einen Schock: Im Januar gab die Geschäftsführung bekannt, ab sofort aus der Alzheimerforschung auszusteigen.
Pfizer, ausgerechnet. Kein Unternehmen war früher in diesen Bereich eingestiegen; kaum ein anderes hat so viel Geld investiert. Schliesslich gilt seit langem als ausgemacht: Ein Medikament, das den Verlauf der Demenz bremsen oder stoppen kann, wäre einer der grössten Blockbuster, die es je gab.
Das US-Analysehaus Motley Fool schätzt den weltweiten Markt auf mindestens 20 Milliarden Dollar im Jahr.
Alles auf eine Karte gesetzt
Möglicherweise steckt hinter dem Rückzug von Pfizer jedoch deutlich mehr, als das Unternehmen öffentlich zugeben will. Vieles spricht nämlich dafür, dass die Alzheimerforschung auf einem Irrweg ist.
Dabei muss man wissen, dass Alzheimer und Demenz nicht dasselbe ist: Demenz ist ein Zustand, der viele verschiedene Ursachen haben kann. Eine davon soll die Alzheimer-Krankheit sein. Hervorgerufen wird sie, so eine weit verbreitete Theorie, durch schädliche Proteinablagerungen im Gehirn, sogenannte Amyloid-Plaques.
Ob Pfizer, MSD oder Lilly – fast die gesamte Wirkstoff-Entwicklung ist auf dieser Amyloid-Hypothese aufgebaut.
Dabei hat sich längst gezeigt, dass an dieser Theorie vieles hinten und vorne nicht passt. «Wir wissen seit Langem, dass die Menge der Amyloid-Plaques im Gehirn kaum mit dem Krankheitsbild oder der geistigen Leistung korreliert», sagt Christian Behl, Direktor des Instituts für Pathobiochemie der Universität Mainz.
Einerseits findet man bei manchen Kranken mit schwersten Symptomen ziemlich gesund aussehende Gehirne. Andererseits gibt es viele Menschen, die bis zu ihrem Tod im hohen Alter geistig fit und normal waren, deren Hirne aber voller Amyloid-Plaques sind.
Studien zufolge sind diese Fälle keineswegs selten. Rund ein Drittel aller normal alternden Menschen weist grosse Mengen von Amyloid-Plaques im Gehirn auf – ohne Anzeichen von Demenz.
Behauptung nicht mehr haltbar
Zudem hat sich gezeigt, dass es zwar Möglichkeiten gibt, die Plaques mit einer Art Impfung zumindest teilweise zu beseitigen. Doch dies hat sich nicht auf die Symptome der Patienten ausgewirkt.
Das alles erklärt, warum selbst der Vater der Amyloid-Hypothese, der Genetiker John Hardy vom University College in London, inzwischen bekennt, dass die lange verbreitete Behauptung «je mehr Amyloid, desto schlimmer die Demenz» nicht mehr haltbar ist.
Doch woran leiden die schätzungsweise 145.000 Demenzkranken in der Schweiz, beziehungsweise 1,7 Millionen Demenzkranken in Deutschland? Eine Antwort findet sich in etlichen epidemiologischen Studien.